Синдромы поражения костного мозга: некроз
Содержание
Определение
Некроз костного мозга – это патологический процесс гибели клеток жирового или кроветворного костного мозга и развитие последующих репаративных изменений.
Классификация
J. B. Vogler и соавт. (1988) выделили пять основных патофизиологических синдромов поражения костного мозга, которые могут быть выявлены при МРТ. К этим синдромам относятся – отек, некроз, реконверсия, истощение и инфильтрация костного мозга.
Патогенез
Наиболее частым патофизиологическим механизмом некроза является хроническая ишемия костного мозга, которая в зависимости от эффективности компенсаторных механизмов, приводит к обратимым или необратимым изменениям костной ткани. Некроз костного мозга может наблюдаться в субхондральных отделах (при асептическом остеонекрозе, остеохондропатиях, гнойных артритах), а также в метафизах и диафизе трубчатых костей (при новообразованиях лимфоидной и кроветворной системы, коллагенозах, у пациентов, принимающих кортикостероиды) - инфаркт кости. Независимо от характера основного патологического процесса МР-томографическая картина отражает гибель клеток жирового или кроветворного костного мозга и развитие последующих репаративных изменений.
По данным Н. Imhof и соавт. (1997), выделяют обратимую и необратимую фазы асептического некроза.
Обратимая (ранняя) фаза развивается уже в первые часы после начала ишемии. Аноксия в течение 6 ч считается достаточной для гибели клеток кроветворного костного мозга. При наличии адекватной циркуляции инициируется воспалительный ответ, который характеризуется дилатацией сосудов, транссудацией жидкости, осаждением фибрина и локальной лимфоцитарной инфильтрацией. Прогноз развития процесса в данную фазу во многом зависит от размеров и локализации повреждения.
Необратимая фаза характеризуется демаркацией фокуса некроза за счет ободка гиперемии, из которого в некротизированный участок начинает врастать фиброваскулярная ткань, отграничивающая его от непораженной кости. В типичных случаях в результате хронических ишемических и аноксических воздействий одновременно присутствуют различные стадии ишемии, что гистологически отражается «пестротой» картины. Одновременно наблюдаются старые и новые ишемические участки с наличием или отсутствием репаративных изменений.
Репаративные процессы наблюдаются в периферической зоне некротического фокуса и характеризуются образованием участка новой костной ткани («ползущее костеобразование»). При прогрессировании ишемии и физического стресса на границе реактивной зоны возникают микротрещины и развиваются остеолитические процессы. Эти микротрещины за короткое время вовлекают в патологический процесс достаточно крупные участки кости, приводя к появлению вдавленного субхондрального перелома. Некротизированный фрагмент отделяется от кости, что сопровождается декомпрессией костного мозга и ослаблением болевого синдрома. Остеокласты удаляют омертвевшие участки кости и между костными фрагментами формируются участки фиброзного хряща. Рассасывание костного вещества и замещение его соединительной тканью приводит к видимому уплощению суставной поверхности кости. В большинстве случаев суставная поверхность восстанавливается в неполном объеме, что приводит к нестабильности в суставе, деформациям и грубым дегенеративным изменениям.
Одной из наиболее характерных локализаций ишемического некроза является головка бедренной кости из-за анатомических особенностей ее строения. Остеонекроз может также наблюдаться в таранной, ладьевидной и полулунной костях стопы, эпифизах бедренной и большеберцовой костей, головке плечевой кости, костях запястья, телах позвонков.
Эпидемиология
Асептический некроз в большинстве случаев диагностируют у мужчин среднего возраста, которые много занимаются спортом или употребляют большое количество спиртного. Также некроз костного мозга нередко выявляют у шахтеров, водолазов, альпинистов. Это связано с тем, что люди этих профессий во время работы нередко сталкиваются с перепадами атмосферного давления.
Визуализация
Рентгенография, сцинтиграфия, КТ, МРТ.
Клинические проявления
Более чем в 80% случаев остеонекроз бывает двусторонним. Помимо тазобедренного сустава, он наиболее часто развивается в коленных, плечевых, локтевых и голеностопных суставах. Клинические проявления остеонекроза могут возникать спустя месяцы или годы после инициирующего повреждения или патологических состояний. Обычно первым симптомом болезни бывает глубокая пульсирующая боль. Эта боль обычно носит интермиттирующий характер и развивается постепенно, хотя иногда появляется резко. Такая боль возникает при движении и поднятии тяжестей, но позже может сохраняться и в покое. Результаты рентгенологического исследования не всегда коррелируют с клинической симптоматикой. У некоторых пациентов симптомы практически отсутствуют, несмотря на выраженные изменения, выявляемые на рентгенограммах. В последней стадии боли усиливаются, и объем движений уменьшается. Время течения остеонекроза, между проявлением первых признаков и конечной стадией, варьирует у отдельных пациентов от нескольких месяцев до нескольких лет.
Лучевая диагностика
Рентгенография:
Рентгенологические признаки остеонекроза:
Начальная (ранняя) стадия остеонекроза рентгенологически, как правило, проявляется отсутствием изменений.
Стадия некроза (необратимая фаза) на рентгенограммах проявляется наличием участка повышенной плотности (остеосклероз) серповидной формы, различных размеров в субхондральном слое эпифиза кости. Между участком остеосклероза и эпифизом может прослеживаться небольшая полоска просветления.
Стадия фрагментации (поздняя фаза) асептического некроза рентгенологически характеризуется формированием вдавленного субхондрального перелома с отделением некротизированного фрагмента от кости. Между участком некроза и эпифизом кости появляется полоска просветления, в дальнейшем происходит полное отделение фрагмента от кости, при этом на рентгенограмме определяются костное ложе и наличие в нем секвестра овальной или дисковидной формы. В последующем тень некротического участка фрагментируется – распадается на более мелкие участки. В полости сустава определяется «суставная мышь» (их может быть несколько). В некоторых случаях некрозу подвергается почти вся суставная поверхность, при этом она целиком разделяется на несколько костных фрагментов.
Стадия исхода рентгенологически определяются отсутствие некротического фрагмента, деформация эпифиза в области участка некроза, наличие краевых костных разрастаний и субхондральный склероз суставных поверхностей. Процесс может заканчиваться формированием фиброзного анкилоза.
Рентгенологические признаки инфаркта кости:
В ранней стадии — остеопения и потеря трабекулярности костной ткани с окружающим склеротическим кольцом.
Участки склероза, образующиеся в зоне некроза кости, и формирование относительно новой костной ткани.
В поздней стадии — неравномерные участки затемнения или кальцинаты (изображение в виде морской гальки, гроздьев винограда, мишени или кольца), обычно расположенные на периферии. Зона инфаркта кости может иметь длину до 20 см.
При инфаркте в области эпифиза языковидное или клиновидное затемнение распространяется от основания эпифиза на суставную поверхность.
Сцинтиграфия костной ткани (остеосцинтиграфия, ОСГ) – диагностический метод, с помощью которого проводится регистрация, визуализация и анализ процесса поглощения и накопления радиофармпрепарата (РФП) в костях. На ранней стадии некроза костной ткани определяются «холодные» точки – участки сниженного/отсутствующего поглощения РФП, с прогрессированием некроза «холодные» точки заменяются «горячими» - участки повышенного накопления РФП.
КТ-семиотика: аналогична рентгенографическим проявлениям.
МРТ-семиотика асептического некроза
Асептический остеонекроз на начальной (ранней) стадии проявляется отеком костного мозга в субхондральном отделе пораженного эпифиза:
Т1-ВИ: зона отека имеет нечеткие контуры, низкую интенсивность МР-сигнала;
Т2-ВИ, PD: зона отека имеет нечеткие контуры, высокую интенсивность МР-сигнала;
STIR: зона отека имеет нечеткие контуры, высокую интенсивность МР-сигнала.
Помимо этого, определяются признаки реактивного экссудативного синовита, включающие наличие суставного выпота и отек периартикулярных мягких тканей.
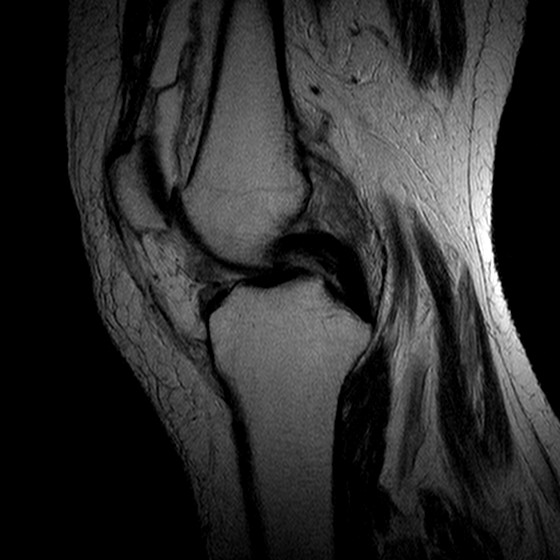
На стадии некроза (необратимая фаза) МРТ позволяет выявить некротический фокус различной интенсивности МР-сигнала:
Т1-ВИ: по периферии участок некроза отграничен серповидной полоской низкой интенсивности МР-сигнала;
Т2-ВИ, PD: по периферии участок некроза отграничен двумя полосками (внутренней высокоинтенсивной /зона фиброваскулярных изменений/ и наружной низкоинтенсивной /зона реактивного костеобразования/). Эта картина является патогномоничной для остеосклероза и носит название симптома «двойной линии».
Т1-ВИ с контрастным усилением: повышение сигнала зоны фиброваскулярных изменений.
Интенсивность изображения самого некротического фокуса зависит от характера и стадии патологического процесса.
В 1987 Mitchell D.G. и соавторы предложили классификацию сигнальных характеристик некротического фокуса на МРТ (на Т1 и Т2-взвешенных изображениях).
Поражения подразделяются на четыре класса, класс А, представляющий раннюю стадию, класс В – если некроз сопровождается кровоизлиянием, класс С – при пропитывании некротического участка суставным выпотом и класс D, представляющий позднюю стадию болезни. Следует отметить, что в одном поражении может присутствовать интенсивность сигнала более чем одного класса.
класс А
- T1: гиперинтенсивный
- T2: промежуточный сигнал, аналогичный жиру
класс В
- T1: гиперинтенсивный
- T2: гиперинтенсивный сигнал, аналогичный подострой крови
класс C
- T1: гипоинтенсивный
- T2: гиперинтенсивный сигнал, аналогичный жидкости/отеку
класс D
- T1: гипоинтенсивный
- T2: гипоинтенсивный сигнал, аналогичный фиброзу.
Стадия фрагментации (поздняя фаза) на МР-томограммах определяется:
Т1-ВИ: субхондрально расположенный фрагмент, отделенный от эпифиза кости линией низкой интенсивности;
Т2-ВИ: субхондрально расположенный фрагмент, отделенный от эпифиза кости линией высокой интенсивности.
При МРТ также могут быть выявлены признаки вторичного воспалительного или дегенеративно-дистрофического процесса.
На стадии исхода определяются признаки вдавленного перелома эпифиза кости с нарушением его контура в виде ступеньки и наличием пустого некротического ложа без свободного фрагмента. Кроме этого, на МР-изображениях выявляются признаки вторичного дегенеративно-дистрофического процесса в суставе – фокальное истончение суставного хряща на поверхности костей, дегенерация менисков и связок, наличие фиброзной ткани в полости сустава, фиброз субхондральных отделов костного мозга, краевые костные разрастания и деформация эпифизов костей.
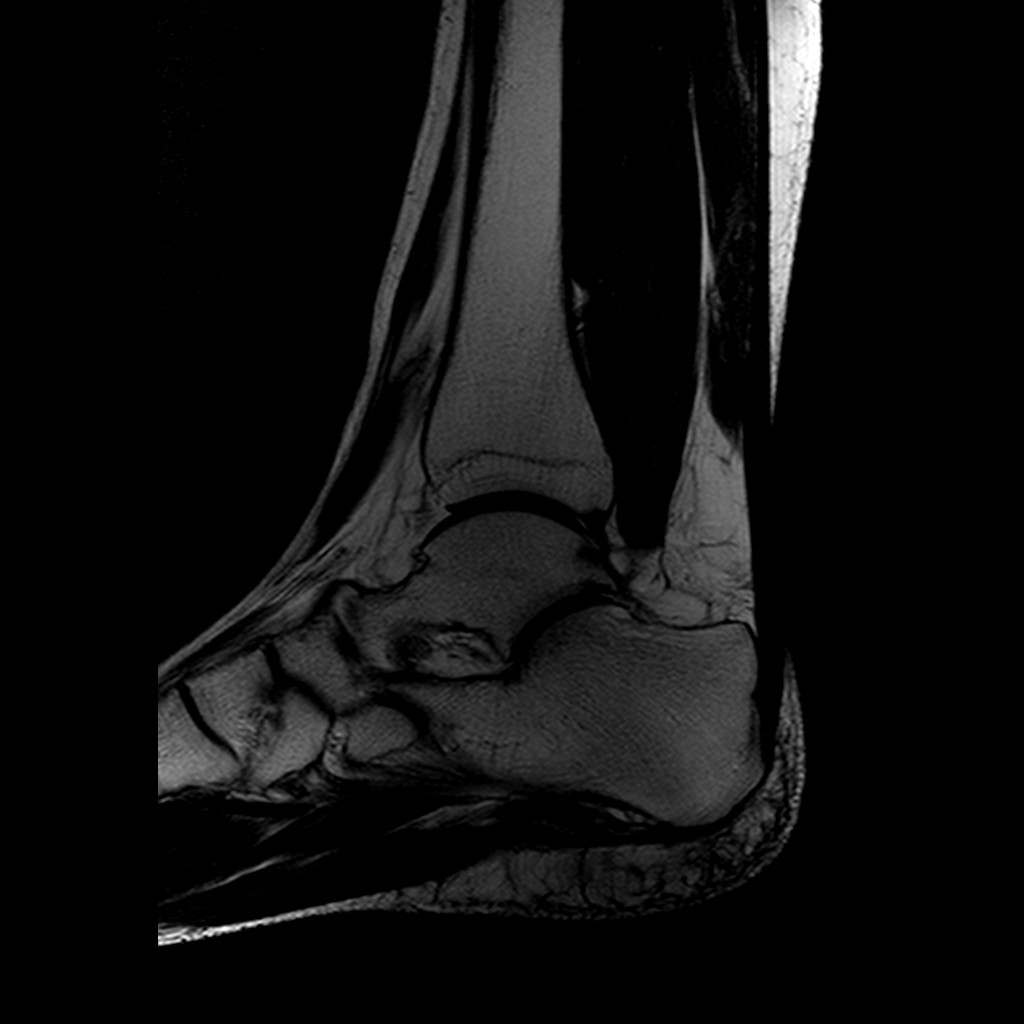
МРТ-семиотика инфаркта костного мозга
Изображение острого инфаркта костного мозга на Т1-ВИ различно в зависимости от преобладания в пораженной кости красного или желтого костного мозга. Если в метафизе преобладает красный костный мозг (у детей), зона некроза имеет высокую интенсивность на Т1-ВИ, если преобладает желтый костный мозг (у взрослых), инфаркт изоинтенсивен с окружающим костным мозгом на Т1-ВИ. На Т2-ВИ острый инфаркт костного мозга имеет высокую интенсивность МР-сигнала. Метафизарные инфаркты костного мозга характеризуются наличием центральной зоны высокоинтенсивного МР-сигнала на Т2-ВИ и изо/высокоинтенсивного МР-сигнала на Т1-ВИ (в зависимости от преобладания в пораженной кости красного или желтого костного мозга), содержащей некротизированную жировую ткань, окруженной низкоинтенсивным ободком реактивного «ползущего» костеобразования. Ободок оссификации отделен от центральной зоны полоской фиброваскулярной ткани низкой интенсивности на Т1-ВИ и высокой интенсивности на Т2-ВИ. Расположенный по периферии участка инфаркта непораженный костный мозг имеет высокую интенсивность МР-сигнала на Т2-ВИ и в режиме STIR за счет отека. С течением времени центральная зона некроза уменьшается в размерах, что также сопровождается значительным уменьшением периферической зоны отека. Подострый инфаркт костного мозга на МР-томограммах выглядит как четко очерченный географический участок низкой интенсивности на Т1-ВИ и высокую интенсивность на Т2-ВИ, что соответствует отеку и разжижению костного мозга. Хронический инфаркт костного мозга определяется как участок, изоинтенсивный или низкоинтенсивный на Т1- и Т2-ВИ по отношению к окружающему костному мозгу. По периферии хронического костномозгового инфаркта визуализируется низкоинтенсивная граница остеосклероза. В зависимости от размеров и локализации в кости участок некроза может иметь овальную, кольцевидную, неправильную геометрическую или линейную формы.
Классификация Ficat RP, Arlet J. (1985) сочетает в себе клинические данные, данные рентгенографии и магнитно-резонансной томографии для стадирования асептического некроза головки бедренной кости:
0 стадия
- рентгенография: без патологии
- МРТ: без патологии
- клиника: отсутствуют
I стадия
- рентгенография: без патологии или минимальная остеопения
- МРТ: отек
- сцинтиграфия: повышение поглощения изотопа
- клиника: боли с иррадиацией в пах
II стадия
- рентгенография: смешанная остеопения и/или субхондральный склероз и/или субхондральные кисты, без субхондрального просветления (см. ниже: признак полумесяца)
- МРТ: географический рисунок
- сцинтиграфия: повышение поглощения изотопа
- клиника: боли и ограничение подвижности
III стадия
- рентгенография: признак полумесяца (серпа) и, возможно, коллапс субхондральной кости
- МРТ: признак полумесяца (серпа) и, возможно, коллапс субхондральной кости
- клиника: боли и ограничение подвижности и/или иррадиация в коленный сустав и хромота
IV стадия
- рентгенография: конечная стадия с выраженными вторичными дегенеративными изменениями
- МРТ: аналогичны рентгенографии
- клиника: боли и хромота
Классификация Steinberg
0 стадия: нет изменений при рентгенографии и МРТ
I стадия: клинические признаки заболевания, отсутствие рентгенологических проявлений; определяется при МРТ и сцинтиграфии
II стадия: прогрессирование остеонекроза с образованием участков склероза и (или) кист в субхондральном отделе головки бедренной кости; головка имеет круглую форму
III стадия: признак полумесяца (серпа) при рентгенографии, за счет импрессионного перелома субхондральной кости с формированием зоны коллапса
IV стадия: уплощенная головка бедренной кости, коллапс субхондральной кости и деформация суставной поверхности без сужения суставной щели
V стадия: вовлечение в процесс вертлужной впадины и сужение суставной щели
VI стадия: "исчезновение" суставной щели; выраженные артрозные изменения
Объём изменений при стадиях I - V обозначается буквами A, B, и C. A: объём изменений занимает <15% головки; B: объём изменений занимает 15%–30% головки бедренной кости; C: объём изменений занимает > 30% головки бедренной кости.
Дифференциальный диагноз
|
Хондроматоз |
При хондроматозе не удается выявить типичную «нишу» в эпифизе бедренной или большеберцовой кости, хондромные тела имеют форму «фасолины», количество их может достигать 10 и более, в то время как при остеохондропатии Кёнига секвестр единичный. |
|
Деформирующий остеоартроз |
Отломки остеофитов и участки оссификации связок могут симулировать внутрисуставные свободные тела, но они имеют неправильную форму, заостренные края. Дефект мыщелка также не удается обнаружить. |
|
Болезнь Гоффа |
При болезни Гоффа изменяется структура инфрапателлярного или супрапателлярного жирового тела, оно становится плотным и может привести к возникновению симптомов ущемления, так же, как и при остеохондропатии Кёнига. При МРТ и КТ можно с высокой степенью достоверности отличить уплотненное жировое тело от суставной «мыши», на рентгенограммах главным отличительным признаком станет отсутствие «ниши». |
|
Внутрисуставной перелом |
Суставная «мышь» травматического характера имеет неправильную форму, неровные края. Не удается выявить типичную «нишу». |
|
Ошибки интерпретации нормальной анатомии сустава |
Иногда неопытный врач может принять за внутрисуставное свободное тело на рентгенограммах сесамовидную кость в сухожилии икроножной мышцы – fabella. С «нишей» в латеральном мыщелке бедренной кости можно спутать хорошо выраженную у некоторых пациентов подхрящевую «светлую» зону – вариант нормальной анатомии сустава. |
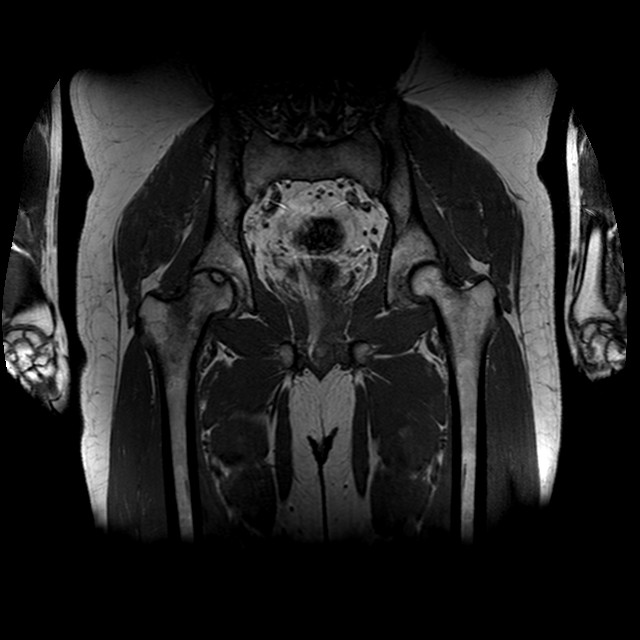
Рентгенография коленного сустава в прямой и боковой проекциях: инфаркт метафизов бедренной и большеберцовой костей (зеленые стрелки)
Инфаркты костного мозга у пациента, находящегося на стероидной терапии: обширные участки измененного МРС с ландкартообразными контурами и перифокальным отеком, расположенные центрально в эпиметадиафизарных зонах длинных трубчатых костей
Примеры описания
Пример №1:
Описательная часть: в проекции метадиафиза и диафиза верхний трети большеберцовой кости и дистального диафиза бедренной кости выявлены аналогичные зоны патологического изменений трабекулярной костной ткани. Центрально расположенные, неправильной формы, с четко очерченными контурами, по периферии очагов визуализируется выражено гипоинтенсивная зона реактивного остеосклероза с элементами гемосидероза, неоднородной внутренней структуры и гетероинтенсивного МРС, размерами в бедренной кости 4,6х4,2 см; в большеберцовой кости 2,1х8,4 см. Перифокальная инфильтрация отсутствует. Кортикальная пластинка на уровне очагов четко дифференцирована, не изменена.
Заключение: МР картина очаговых изменений бедренной и большеберцовой костей (структурно больше соответствует очагам хронического инфаркта костного мозга).
Пример №2:
Описательная часть: в проекции медиального мыщелка бедренной кости визуализируется субхондральный очаг выраженных дистрофических изменений неправильной формы, максимальными размерами до 1,7х0,9 см, с четкими неровными контурами, отграниченный неравномерным гипоинтенсивным ободком по Т1 и высокоинтенсивным по Т2 и Т2-stir (симптом "двойной линии"), с наличием умеренного перифокального трабекулярного отека, кортикальная пластинка на уровне изменений дифференцируется фрагментарно. В смежных отделах медиального мыщелка большеберцовой кости определяется узурация с перифокальным отеком. В передних и задних отделах полости сустава определяются свободные костные тела размером … см и … см.
Заключение: МР-картина структурных дистрофических изменений медиального мыщелка бедренной кости /больше соответствует асептическим остеонекротическим изменениям/, свободные внутрисуставные тела (нельзя исключить фрагменты медиального мыщелка бедренной кости).
Пример №3:
Описательная часть: между надколенником и передней поверхностью бедренной кости определяется свободное внутрисуставное тело линзовидной формы (костно-хрящевой фрагмент), вертикально-ориентированное, с четкими неровными контурами, размерами … см. В прилежащей части передней поверхности латерального мыщелка бедренной кости, по парасагиттальной линии, визуализируется участок остеохондрального дефекта аналогичной формы, размерами … см, наружный край кости - зазубрен, костная ткань с наличием многокамерных кистозных включений с зоной перифокального отека. Кроме этого, выявляются микроузуративные изменения межмыщелкового возвышения и передних отделов эпифиза большеберцовой кости. Структура костной ткани в остальных отделах не изменена.
Заключение: МР картина рассекающего остеохондрита (IV ст.).
Список использованной литературы и источников
- Брюханов, А.В. Магнитно-резонансная томография в остеологии: монография / А.В. Брюханов, А.Ю. Васильев. – М.: ОАО «издательство «Медицина», 2006. – 200 с.
- Инфаркт кости [Электронный ресурс] // 24 Радиология: сайт – URL: http://24radiology.ru/kostno-myshechnaya-sistema/infarkt-kosti/ (04.04.2018).
- Круглов, О. Асептический некроз головки бедренной кости, классификация по Steinberg [Электронный ресурс] // Радиография: сайт – (2008-2018). – URL: https://radiographia.info/article/staging-avascular-necrosis (04.04.2018).
- Круглов, О. Асептический некроз головки бедренной кости, классификация Фиката и Арлета [Электронный ресурс] // Радиография: сайт – (2008-2018). – URL: https://radiographia.info/article/staging-avascular-necrosis-1 (04.04.2018).
- Лучевая диагностика остеохондропатий [Электронный ресурс] // Втрое мнение: сайт – (2013-2017). – URL: https://secondopinions.ru/poleznye-materialy/rentgen/rentgen-sustavov/luchevaya-diagnostika-osteohondropatiy (04.04.2018).
- Михнович, Е.Р. Костно-суставная система. Асептический некроз. Остеохондропатии [Электронный ресурс] // Радиомед: сайт – (2008-2018). – URL: https://radiomed.ru/en/node/1200 (04.04.2018).
- Михаилов, М.К., Володина, Г.И., Ларюкова, Е.К. Костно-суставная система. Остеохондропатии. [Электронный ресурс] // Радиомед: сайт – (2008-2018). – URL: https://radiomed.ru/en/node/367 (04.04.2018).
- Остеонекроз. Часть 1. Факторы риска и патогенез [Электронный ресурс] / Е.В. Ильиных [и др.] // Современная ревматология: электронный журнал. – 2013. – Т. 7, №1. – С. 17-24. - URL: http://mrj.ima-press.net/mrj/article/view/460/438 (04.04.2018).
- Остеонекроз. Часть 2. Клиника и диагностика аваскулярного некроза [Электронный ресурс] / В.Г. Барскова [и др.] // Современная ревматология: электронный журнал. – 2013. Т. 7, №2. – С. 32-36. - URL: http://mrj.ima-press.net/mrj/article/view/476/454 (04.04.2018).
- Попов, П. Болезнь Кенига или рассекающий остеохондрит. КТ, МРТ и рентгенография [Электронный ресурс] // Телерадиология: сайт – (2017). – URL: https://teleradiologia.ru/болезнь-кенига-диагностика-кт-мрт/ (04.04.2018).
- Родионова, С.С., Шумский, А.А. Ранние стадии асептического некроза головки бедренной кости: клинический протокол. – Москва, 2013. – 17 с.
- Симанов, В. Асептический некроз головки бедренной кости, классификация Mitchell [Электронный ресурс] // Радиография: сайт – (2008-2018). – URL: https://radiographia.info/article/asepticheskiy-nekroz-golovki-bedrennoy-kosti-klassifikaciya-mitchell (04.04.2018).